Praat mee op onze sites, beheer je gegevens en abonnementen, krijg toegang tot jouw digitale magazines en lees exclusieve verhalen.
Door in te loggen bevestig je dat je de Algemene Voorwaarden en Privacyverklaring van de EO hebt gelezen en begrepen.
Check de veelgestelde vragen.
Praat mee op onze sites, beheer je gegevens en abonnementen, krijg toegang tot jouw digitale magazines en lees exclusieve verhalen.
Door in te loggen bevestig je dat je de Algemene Voorwaarden en Privacyverklaring van de EO hebt gelezen en begrepen.
Check de veelgestelde vragen.
Praat mee op onze sites, beheer je gegevens en abonnementen, krijg toegang tot jouw digitale magazines en lees exclusieve verhalen.
Door in te loggen bevestig je dat je de Algemene Voorwaarden en Privacyverklaring van de EO hebt gelezen en begrepen.
Check de veelgestelde vragen.
Praat mee op onze sites, beheer je gegevens en abonnementen, krijg toegang tot jouw digitale magazines en lees exclusieve verhalen.
Door in te loggen bevestig je dat je de Algemene Voorwaarden en Privacyverklaring van de EO hebt gelezen en begrepen.
Check de veelgestelde vragen.
Als je in Nederland ziek wordt, ga je ervan uit dat je de allerbeste behandeling krijgt om jouw ziekte te bestrijden. Toch is dat niet altijd hoe het gaat: het kan zijn dat de overheid jouw medicijn te duur vindt in verhouding tot de gezondheidswinst die het medicijn oplevert, en dat jij die behandeling dus niet krijgt. Is dat kwalijk, of onvermijdelijk? En wat is de impact hiervan op patiënten?
Je moet er niet aan denken, maar het kan elke Nederlander overkomen: je wordt ernstig ziek, er ís een goedgekeurd geneesmiddel dat jou zou kunnen genezen óf jouw leven zou kunnen verlengen, maar de dokter mag het jou niet geven. Hoe zit dat precies?
Regelmatig komen er nieuwe, innovatieve ziekenhuismedicijnen op de markt. Die zijn soms heel duur. Ook is vaak nog onduidelijk hoe goed ze precies werken en bij wie. In Nederland worden dit soort medicijnen daarom eerst ‘in de sluis’ geplaatst. Zolang het daarin zit, kunnen patiënten het middel niet gebruiken en wordt het niet vergoed door de zorgverzekeraar.
De overheid heeft dit systeem bedacht, zodat niet al het geld opgaat aan dure medicijnen, maar er ook nog geld overblijft voor andere goede zorg. En om ervoor te zorgen dat deze dure medicijnen alleen worden gegeven aan mensen bij wie het middel ook écht werkt, zonder al te veel bijwerkingen. Op dit moment zitten er 60 geneesmiddelen 'in de sluis'.
Als een medicijnenfabrikant een nieuw, duur geneesmiddel wil laten vergoeden, moet dat geneesmiddel eerst worden beoordeeld bij Zorginstituut Nederland. Die beoordeling is uitgebreid: er wordt onder andere gekeken of het middel beter werkt dan- of even goed is als medicijnen die al wél worden vergoed, en of het hoge prijskaartje in verhouding staat tot de gezondheidsvoordelen die het medicijn oplevert.
Die volledige procedure van het beoordelen en het doen van prijsonderhandelingen kan maanden, soms zelfs meer dan een jaar duren. Al die tijd kunnen patiënten het medicijn dus niet gebruiken.
Als het geneesmiddel beoordeeld is, geeft het Zorginstituut een advies aan de minister van Volksgezondheid, Welzijn en Sport. Bijvoorbeeld dat het een goed medicijn is, alleen veel te duur. En dat de minister daarom met de fabrikant van de geneesmiddelen moet gaan onderhandelen over de prijs.
Als het lukt om de prijs te verlagen, gaat het medicijn uit de sluis en komt het in het basispakket van de zorgverzekeraar. Dan kunnen patiënten, mits het medicijn voor hún specifieke aandoening vergoed wordt, het medicijn alsnog krijgen.
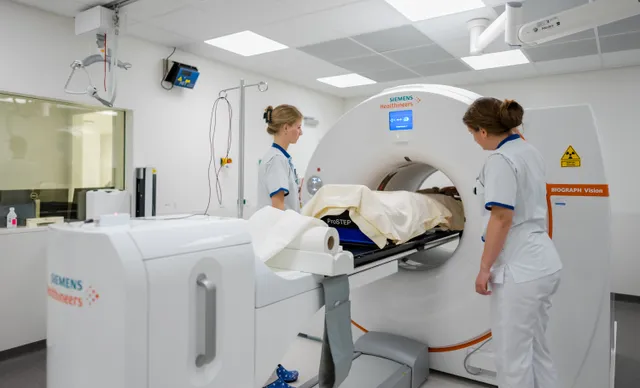
Het kan voor patiënten lastig zijn om zo lang te wachten tot een geneesmiddel goedgekeurd wordt. Dit is precies wat Suzanne overkwam: zij moest wachten op een goedkeuring voor het medicijn Trodelvy en ging zelfs naar het buitenland voor een behandeling.
Hoe voelt het als je ernstig ziek bent en moet wachten tot een duur medicijn vergoed wordt? Suzanne Middendorp (42), moeder van twee kinderen van acht en vijf, weet daar alles van. Ze heeft uitgezaaide triple-negatieve borstkanker en kan daar binnen enkele weken of maanden aan overlijden.
Er is één innovatief medicijn dat haar leven met vier tot zes maanden kan verlengen: Trodelvy. Maar Trodelvy is duur. Het medicijn kwam daarom 'in de sluis' terecht en Suzannes oncoloog kon haar er in Nederland niet mee behandelen. Suzanne moest, samen met 140 andere borstkankerpatiënten, wachten op de prijsonderhandelingen tussen de minister van VWS en medicijnfabrikanten. Maar tijd om te wachten was er niet.
In onze buurlanden, waaronder België, is Trodelvy al wél beschikbaar. Suzanne wil nog geen afscheid nemen van haar gezin en begint daarom een crowdfundingsactie, in de hoop dat ze op korte termijn voor 115.000 euro een Trodelvy-behandeling in België kan betalen.
"Het was een heel moeilijke keuze, want dat bedrag heb je niet zomaar op de plank liggen", vertelt ze in Dit is de Kwestie (EO). "Maar toch, je merkt dat de wanhoop zo groot wordt. Ik wil heel graag nog even, zo lang mogelijk, bij mijn kindjes en mijn man zijn. Dan neem je toch die stap." Ze haalt genoeg geld op en begint aan haar behandeling in Antwerpen.
Eind september kwam er groot nieuws naar buiten voor Suzanne: minister Fleur Agema van Volksgezondheid, Welzijn en Sport kondigde aan dat Trodelvy was goedgekeurd en voortaan wél vergoed zal worden in Nederland. Hoe kwam dat nieuws aan bij Suzanne en haar man? Hoe kijkt de jonge moeder terug op de afgelopen periode? En hoe denkt ze over de toekomst? Lees Suzannes hele verhaal in het artikel hieronder:
‘Ik wil nog heel graag even bij mijn kindjes zijn’: Borstkankerpatiënt Suzanne moest naar België voor behandeling
Marleen Kok is medisch oncoloog in het Antoni van Leeuwenhoek Ziekenhuis, op de afdeling waar Suzanne in Nederland ook nog onder behandeling is. Kok is positief over de borstkankerzorg in Nederland, maar ze vindt het ook "ontzettend ingewikkeld" als ze patiënten zo'n levensverlengend geneesmiddel als Trodelvy niet kan geven. Ze vertelt in Dit is de Kwestie (EO):
Marleen Kok
Medisch oncoloog in het Antoni van Leeuwenhoek Ziekenhuis"Kankergeneesmiddelen zijn duur, dus ik snap wel dat we kritisch kijken naar welke medicijnen een vergoedingsstatus krijgen. Maar in de spreekkamer wil je eigenlijk niet gevoed worden door financiële situaties. Je wilt een optimale behandeling geven, helemaal volgens de stand van de wetenschap. Als je elementen van die behandeling niet kan geven, is dat ingewikkeld."
Kevin Punie, medisch oncoloog in Antwerpen, geeft Suzanne haar Trodelvy-behandeling. Hij vindt de situatie in Nederland eveneens lastig.
Kevin Punie
Medisch oncoloog bij de GZA ziekenhuizen in Antwerpen"Ik kan hier moeilijk een waardeoordeel aan geven, want ik ken het kostenplaatje van de gezondheidszorg in Nederland niet. Maar dit soort ongelijkheid tussen patiënten, puur op basis van het land waarin je woont… Dat is iets wat we in West-Europa niet gewend zijn. Het is pijnlijk dat dat nu een gegeven is."
De situatie kan dus pijnlijk zijn voor patiënten én artsen. Kan dat niet anders?
Marcel Canoy is hoogleraar Gezondheidseconomie lid van de Kwaliteitsraad bij Zorginstituut Nederland. Hij weet nog goed waarom Tordelvy in de eerste instantie niet goedgekeurd kon worden.
Marcel Canoy
Hoogleraar gezondheidseconomie"Als mensen heel erg ziek zijn, dan mag een medicijn 80.000 euro kosten per gewonnen levensjaar in goede gezondheid. (...) Trodelvy zat boven dat bedrag, en de fabrikant was niet bereid om de prijs te laten zakken tot een niveau dat voor demissionair minister Kuypers [van Volksgezondheid, Welzijn en Sport, red.] acceptabel was. Dus ja, het is niet de minister die borstkankerpatiënten in de kou heeft laten staan, maar die fabrikant."
Een woordvoerder van Zorginstituut Nederland licht verder toe waarom medicijnen afgekeurd worden vanwege de prijs. Het instituut is bereid om grote bedragen uit te geven, maar dan moeten patiënten er wel echt mee geholpen zijn.
Zorginstituut Nederland
Woordvoerder van Zorginstituut Nederland"Lang niet elk nieuw geneesmiddel maakt in de praktijk zijn belofte waar, terwijl medicijnen wél bijwerkingen hebben en de samenleving veel geld kosten. Het is daarom van belang dat we zorgvuldig toetsen of deze medicijnen relevante meerwaarde hebben en of ze hun prijs waard zijn. En dan niet alleen voor de patiënten om wie het gaat, maar ook voor de samenleving als geheel. Elke euro van het zorgbudget kunnen namelijk we maar één keer uitgeven."
Canoy voegt daaraan toe:
Marcel Canoy
Hoogleraar gezondheidseconomie"Andere patiënten kunnen er de dupe van worden als de overheid heel dure medicijnen voor heel kleine groepen mensen gaat betalen. Dan moet er weer meer bezuinigd op bijvoorbeeld huisartsenzorg, of op wijkverpleging, of op GGZ."
Kunnen medicijnfabrikanten dan niet meer korting geven op medicijnen, zodat meer patiënten geholpen kunnen worden? Volgens Mark Kramer van de Vereniging Innovatieve Geneesmiddelen (VIG) gaat dat ook niet zo makkelijk.
Medicijnfabrikanten geven vaak al fikse kortingen op medicijnen, en als ze nog meer korting geven, houden ze te weinig geld over om hun kostbare werk te doen. Ze moeten namelijk niet alleen geld uitgeven om de geneesmiddelen te produceren, ze moeten ook flink investeren om nieuwe geneesmiddelen te ontwikkelen.
Mark Kramer
Voorzitter van de Vereniging Innovatieve Geneesmiddelen (VIG)"Medicijnontwikkeling is erg duur en riskant. Gemiddeld haalt slechts 1 van de 10.000 werkzame stoffen de eindstreep. Dit moet terugverdiend worden, anders droogt de stroom innovaties snel op. Dat terugverdienen wordt steeds lastiger, omdat we nu vaker medicijnen ontwikkelen voor een kleine groep patiënten: bijvoorbeeld mensen met een zeldzame ziekte. De medicijnprijzen van nu hebben we dus hard nodig voor de ontwikkeling van de medicijnen van morgen."
Bovendien geeft onze overheid nu al relatief weinig geld aan fabrikanten, zegt Kramer. Medicijnfabrikanten hebben daarom minder ruimte om te onderhandelen.
"Ondanks alle medicijninnovaties geven we in Nederland netto slechts 5,8% van ons totale zorgbudget uit aan medicijnen. Dat is na Denemarken het laagste percentage in Europa."
Kan de overheid dan niet een groter deel van de begroting investeren in de zorg, zodat we meer kunnen uitgeven aan medicijnen? Ook dat wordt lastig, legt Marcel Canoy uit. We hebben geen geldbomen in ons land, zelfs niet op het Haagse Binnenhof:
Marcel Canoy
Hoogleraar gezondheidseconomie"Als de overheid meer geld aan de zorg als geheel geeft, gaat dat weer ten koste van bijvoorbeeld het onderwijs, of het leger, of de politie."
Als je het vraagt aan Dorine Manson, directievoorzitter bij KWF Kankerbestrijding, moeten we het op een heel andere manier aanpakken. Het leed van patiënten wordt volgens haar namelijk al verzacht als we het beoordelingsproces voor dure medicijnen versnellen.
Dorine Manson
Voorzitter KWF Kankerbestrijding"Waar we naartoe moeten, is dat geneesmiddelen zo snel mogelijk tegen een redelijke prijs beschikbaar zijn voor patiënten. Als KWF laten we onze stem horen en doen we echt een hartenkreet richting de politiek en de farmaceutische bedrijven om dit systeem beter in te richten. De procedures moeten korter.”
Al met al: er zijn meerdere manieren om dit probleem aan te pakken, maar daar kleven nadelen en risico's aan. Hoe voel jij je over deze situatie? En wat denk jij: hoe kunnen we dit het beste aanpakken?
Super dat je jouw perspectief wil delen! Log in om je reactie te plaatsen.
Door in te loggen bevestig je dat je de Algemene Voorwaarden en Privacyverklaring van de EO hebt gelezen en begrepen.
Check de veelgestelde vragen.
In Dit is de Kwestie (EO) gaat presentator Hans van der Steeg verder over dit onderwerp in gesprek met verschillende gasten. Bekijk Dit is de Kwestie hieronder of stream de aflevering via NPO Start.
Zorgpremie wordt in 2025 weer hoger: is dit nog redelijk?
Nooit eerder zo'n groot medicijntekort: 'Mensen hebben geneesmiddelen nu nodig'
'God is de beste dokter die er is!': Zijn gebedsgenezers misleidend?



